
股関節班
慈恵医大整形外科学講座は、開講以来100年を超える歴史を有し、股関節診療の研究と臨床経験において本邦で最も古い歴史を持つ施設のひとつであります。
股関節診療班は、附属病院(本院)を拠点とし、慈恵医大第三病院、柏病院、神奈川リハビリテーション病院、調布東山病院、埼玉成恵会病院、などを筆頭に股関節診療を専門とする医師を派遣し、各関連病院において、股関節疾患を有する数多くの患者さんに対する、治療を行っています。
附属病院(本院)での診療は、羽山哲生、阿部敏臣、天神彩乃、米本圭吾、の4名を中心におこなっています。それぞれが、附属病院、関連病院を中心に、これまで非常に多くの股関節患者さんの手術加療、診療に携わっており、豊富な経験を有しております。
なにより患者さんをよく診て、患者さんのことをよく考え、当科の股関節治療の長い歴史、実績に基づいた考え方に加え、未来に向けた新しい取り組みと大学病院ならではの診療、研究を行っていくよう、努めています。
取り扱い疾患・障害について
小児から成人、高齢者まで、股関節周辺の疾患・障害の診療を幅広く行っています。小児疾患では発育性股関節形成不全症、ペルテス病、大腿骨頭すべり症など、また、成人疾患では変形性股関節症、大腿骨頭壊死、リウマチ性股関節障害などが中心となります。最近では、高齢者の骨粗鬆症と関連した脆弱性骨折や急速破壊型股関節症、スポーツなど活動的な人に多く見られる大腿骨寛骨臼インピンジメント(Femoro-Acetabular Impingement; FAI)、関節唇損傷なども増加しつつあります。
当科における診療の特徴と手術術式について
1. 人工股関節治療について
当科では、通常の股関節症に対する手術から、高度の変形や機能障害をきたし、一般的には治療困難な状態の股関節症に対する高難易度手術まで、多岐にわたる股関節症患者さんに対して、治療をおこなっています。また、超高齢や、多々の合併症を有する手術リスクが高い患者さんに対しても、麻酔科や内科と協力し、大学病院ならではの強力なバックアップ体制の元、十分な管理の下で治療をおこなっています。
なるべく侵襲の少ない治療を行うこと、若年では人工関節を回避することに努めていますが、実際には人工関節治療が適応となる患者さんは大変多く、今日の股関節疾患治療の主役を演じる術式であることは事実です。その理由は、今日の人工股関節におけるインプラントテクノロジーと手術技術、術後管理システムが大きく進歩しており、手術の安全性、確実性の点でとても信頼できる治療法となっているからです。
人工股関節置換術の方法は、骨とインプラントをどのように固定するかによって大きく2つの方式に分けることができ、ひとつは骨セメントという固定材料を用いる方法(セメント人工股関節)、もうひとつは骨セメントを用いずに骨とインプラントの直接結合をめざす方法(セメントレス人工股関節)です。世界の動向としては、人工関節技術が発展を始めた当初の1970年代から1980年代にかけてはセメント方式が主流でしたが、1990年代から2000年代へとセメントレス方式が大きく見直されて主流となり、今日では本邦で行われている人工股関節の75%以上がセメントレス方式で行われています。
当科における人工股関節置換術
慈恵医大整形外科学講座は、セメントレス人工股関節の研究と臨床経験において本邦で最も古い歴史を持つ施設のひとつであり、1970年から一貫して日本人の変形性股関節症に適したセメントレスインプラントの研究と臨床応用を進めてきました。日本人が初回手術として受ける人工股関節置換術には大きな特徴があり、それは、原因疾患のほとんどが小児期の発育性股関節形成不全症(先天性股関節脱臼や生来の寛骨臼形成不全)を基盤とした二次性変形性股関節症であるという点です。臨床的には、骨の変形程度が強い、軟部組織の拘縮が強い、その結果として姿勢異常や跛行が著しいといった特徴があります。
そのため、単純に加齢だけに伴う変性ではないことから、40代や50代など、比較的若年で治療の適応になる患者さんが多いことも事実です。
このような点を踏まえ、当科における人工股関節治療は、
①その年齢、骨、関節の形態、活動度などに応じて、患者さん個人個人に最も適していると考えられる手術アプローチ、再建方法、インプラントを選択して治療を行う(下記)こと。
②人生百年という長寿の時代に合わせた、超長期を見据えた関節治療を行うこと。
③日本有数の当科の股関節治療の長い歴史、実績をベースとした考え方を元に、確実な治療を行うこと。
を基本的な方針として、手術、その後の外来加療を行っています。
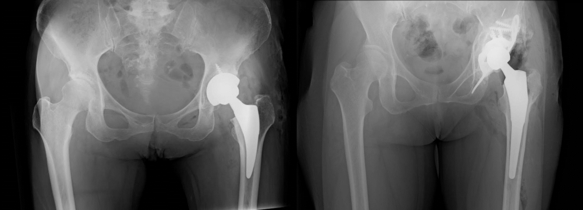
低侵襲で合併症の少ない前側方進入法による人工股関節置換術
股関節への進入法として大きく分けて前方法と後方法があります。当科では、従来より後方進入法を基本として行い良好な成績を得てきましたが、2014年から本格的に、より低侵襲で合併症の少ないといわれる仰臥位前側方進入法(ALS)を中心におこなっています。前側方進入法は、筋間からアプローチし、筋肉を切らずに手術を行う方法であり、一般的に、最小侵襲手術(MIS:Minimally Invasive Surgery)とされる方法です。そのため脱臼のリスクが軽減できる、より術後の日常生活動作の懸念事項が減る(不可能な動作が非常に少なくなる)メリットがあります。当科における本術式での治療はすでに1500例を超えていますが、2024年4月現在、経過観察中の患者さんで脱臼合併症は認めておりません。また、両側ともに股関節症が進行している患者さんに対しては、両側同時手術も積極的に(年間に20から30例)行っています。
基本的な術後の入院期間は約10日から2週間(両側同時手術では2-3週間)です。
過去の治療歴や外傷などにともなう高度の変形に対する人工股関節置換術
過去の股関節治療歴、高度の変形、高度の肥満、などを有する患者さんでは、複雑な手術をより確実に行っていくための工夫が必要です。このような場合の多くには、後方進入法を選択しています。後方進入法は、術後早期は脱臼予防などの最低限の生活指導が必要になるものの、様々な困難な状況でも、安全かつ確実にインプラントの設置が行え、非常に有利な方法です。私どもは従来からこの後方進入法を行っており、確実な手術手技によって、これまでも非常に良好な術後成績が得られています。
基本的な、術後の入院期間は前側方と同様で約2週間です。骨移植や骨切り術を併した患者さんなどは6週前後となることもあります。
超長期経過を見据えた人工股関節治療
本邦は長寿の国であり、人生100年時代を迎えています。人工股関節手術は、手術手技のみならずインプラントの材質向上に伴い、現在では術後20年の安定した長期成績が得られています。しかし、本邦では40-60歳代の若年、中年期の患者さんが多いこともあり、さらに超長期の安全性を検討する必要があります。また、超高齢時には、骨粗鬆症が進行し、患者さんの骨そのものが高度に弱くなることが予想されます。
従って、当科では、手術治療時には、患者さんの骨質や骨形態に合わせて、しっかりと個々に適したインプラントの選択を行い、術後には確実な骨のケアを行っていきます。手術だけ、術後すぐだけが良ければいいわけではなく、超長期を見据えた術前計画、術後の骨のケアを含めた確実な人工関節治療に取り組んでいます。
骨のケアは、患者さんの年齢や状況によって様々ですが、若年、中年期の方であっても、人工股関節周囲の骨脆弱進行の予防、将来の人工関節周囲の骨折予防を考えれば、必ず必要なものです。
(当科は大学病院であり、術後の骨のケアのための定期的な投薬や骨粗鬆症検査に関して、全てを当科で担当することは不可能ですが、近医かかりつけ先生と協力しながら、しっかりと術後のフォローを行っていきます。)
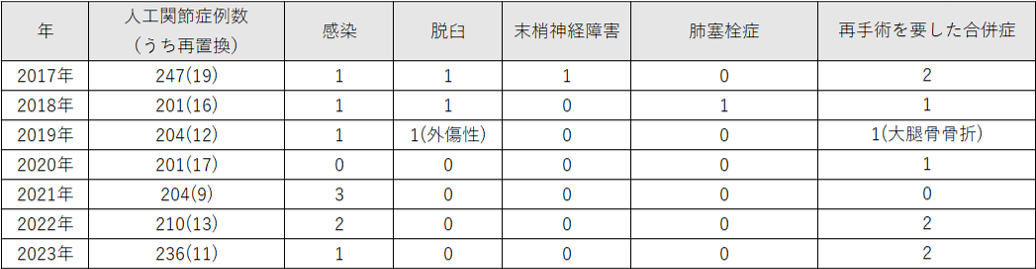
当科の人工股関節置換術の手術件数は、直近5年間では初回手術と再置換手術(入れ換え)を合計して、2019年247件、2020年201件、2021年204件、2022年210件、2023年236件となっています。再置換術は難易度の高い手術でありますが、近医より当院へ再置換術の目的で御紹介いただくケースも多く、積極的に取り組んでいます。
人工股関節置換術の症例数と合併症については、次の表のようになっています。
人工股関節再置換術(入れ換え手術)
既存の人工股関節を新しいインプラントに入れ換える再置換手術は、様々な原因で必要となります。かなり以前に行われた人工関節では長年の使用によりインプラントの緩みや移動が起こっていたり、軟骨の代わりの摺動面部分(ポリエチレン)の摩耗が起こっていることがあり、入れ替えが必要になります。また、感染や脱臼、人工関節周囲骨折などの合併症に伴い、やむなく入れ替えが必要になることがあります。
再置換術は、一度手術した部分を再度手術することになるため、周囲の筋肉や組織は癒着していたり、非常に弱くなっているケースが多いです。また、様々な病態によって、インプラント周囲にはしばしば高度な骨欠損を伴っています。したがって、人工関節の入れ替え、再置換術は非常に困難な手術になることが多く、周術期合併症率も高くなってしまいます。
当科では、これまで、多数の再置換術を経験しており、周術期管理を含めて、各患者さんの病態に合わせて、確実な入れ替え治療を行っています。
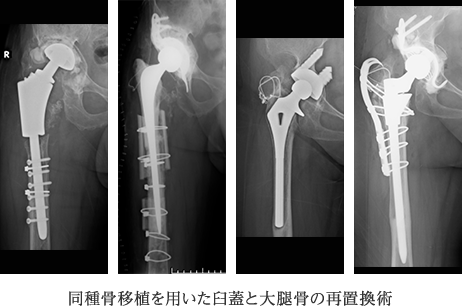
高度骨欠損を伴うゆるみに対する再置換術
高度な骨欠損をきたしてしまった骨に対しては、十分な骨移植を行うことで骨盤、大腿骨を量的、質的に改善しておくことが必要です。骨移植としては自分自身の別の部位の骨を採取してくる自家骨移植と、冷凍保存された他人の骨を利用する同種骨移植がありますが、多くの場合は多量の移植骨を必要とするため、同種骨を利用します。同種骨移植では、内蔵の臓器移植や輸血のように免疫応答による拒絶反応を示すことは基本的になく、したがって、血液型や免疫タイプを適合させる必要はありません。通常、母床の骨と良好になじみ、少しずつ自分の骨へと置き換わって行きます。
感染をきたした人工関節に対する再置換術
人工骨頭手術、人工股関節手術で感染合併症を来してしまった場合、その感染に対する治療は非常に困難であり、経過が長引いてしまうと、既存のインプラントをいったん全て抜去した後に、再度入れ替えの手術を行うことが必要になることが多いです。当科では、可能な限り、既存のインプラントを残し、患者さんの負担を軽減させた再建を目指しています。また、周術期には長期の抗菌薬投与や、栄養状態のコントロール、厳重な全身管理が必要になりますが、感染症内科やその他診療科と綿密な連携を取りながら、より安全で、確実な治療を行っています。
2. 変形性股関節症に対する関節温存手術
近年では、人工関節手術が、長期成績の向上、短期の入院期間と高い除痛効果などにより、その適応が広がり、股関節症に対する手術治療の多くを占めるようになりました。しかしながら、若年の患者さんや、自骨による長期の関節温存を強く求められる患者さんなども多く、関節温存手術は非常に重要な手術です。
100年を超える慈恵医大整形外科学講座の長い歴史において、これまで当科では、関節温存手術に関しても、数多くの術式に精通し、行ってまいりました。
これらを踏まえ、個々の病状や年齢に応じて、最も適切な術式を選択していくよう心がけています。
骨盤側術式
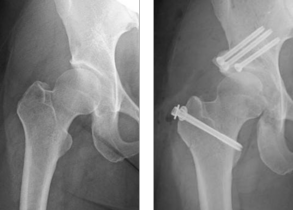
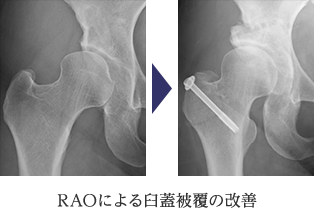
1) 寛骨臼回転骨切り術(RAO)
骨盤を、臼蓋の形に沿って球形にくり抜くように骨切りし、骨頭の被覆が不足している部分をカバーするように回転移動させて新しい臼蓋を作り上げる術式です。まだ関節軟骨が十分に残っている初期の変形性股関節症が対象となり、とくに骨頭の形が球形に近い場合が良い適応となります。
当科ではOllier変法という、股関節外側のU字型皮膚切開と大転子切離法で進入し術野全体を立体的に把握しやすい展開法を基本として用いています。彎曲骨切りには、個々の体格に最適な骨切りができるよう4種類(通常2種類)の曲率半径のノミを用意し、必ずエックス線透視を用いて正確で安全な骨切りを行うことをルールとしています。骨の切り方などにはさまざまな考え方がありますが、当科では、股関節内板を壊さない(いわゆる産道となる骨盤内腔を傷つけない)ことを基本としています。
また、骨切り手術は、荷重部の関節の骨をいったん切り離して、移動させるため、術後早期は厳格な荷重制限を設けなければならず、一般的に6-10週程度の長期の入院が必要となります。しかし、このような手術を受ける患者さんは15-50歳の方が適応となり、その多くは、学校に通学中、就労中、また小さなお子様がいるなどの様々な社会環境の中で、長期の入院治療は大きな負担になります。当科における本術式では、母床骨と接触の良い確実な骨切りを行うことに加えて、移動骨片の固定を強固に行うこと、術中術後の疼痛管理を積極的に行うことで、入院期間は約4週としています。
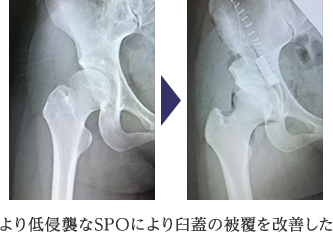
2) SPO(Spherical periacetabular Osteotomy)
2018年より、寛骨臼形成不全に対する低侵襲骨盤骨きり術であるSPOに取り組んでいます。この方法であれば、従来法と違い、約7cmの皮膚切開で殿部の筋肉を剥がすことなく手術が行えます。回復の早い手術方法です。比較的、形成不全の程度がひどくない患者さんを対象に行っています。
より早い後療法で、より低侵襲手術を、可能な限り検討しますが、高度な寛骨臼形成不全や、骨盤の形態・状況によっては、従来のRAO、その他骨切り手術も検討し、患者さんにとってベストの方法を考えて治療いたします。
3) 臼蓋棚形成術
臼蓋被覆が不足して外側にはみ出している骨頭部分を上方から被ってあげるように、骨盤から採取した板状の骨片をあたかも棚を作るように臼蓋上部に打ち込み、新しい臼蓋を形成する術式です。初期の変形性股関節症で骨頭に変形がある場合などが良い適応となります。
大腿骨側術式
大腿骨側では「骨頭の向きを変化させる」ことを目的として大腿骨骨切り術を行います。つまり、頚部のやや下方で大腿骨をいったん2分し、角度を変化させた上で再固定して骨癒合を待ち、新しい大腿骨形態を作ることで股関節に力学的に有利な状態を作ります。骨頭~頚部を内側に倒すようにするのを内反骨切り術、上方へ起こすようにするものを外反骨切り術と呼びます。また、骨頭から頚部の捻れ状態を調整することもあり、前方への捻れを減らすように行うものを減捻骨切り術、減捻と内反を組み合わせるものを減捻内反骨切り術と呼びます。大腿骨の内固定には金属プレート、スクリュー、ピン、ワイヤーなどを状況によって使い分けます。
骨盤+大腿骨の複合術式
骨盤または大腿骨どちらか一方の術式のみでは効果が不十分と思われる場合は、しばしば両者を組み合わせた手術を行います。すなわち、上記の臼蓋側術式のうちのひとつと大腿骨骨切り術を同時に行うことにより、より良い形態的適合、より良い力学的環境を獲得しようとするものです。
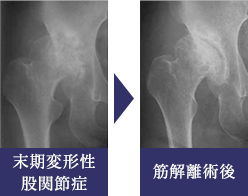
解離術
当科で1960年から伝統的に行ってきた方法です。現在の術式は、股関節前方の小さな皮切から2つの筋肉の解離と関節包靱帯解離、関節内処置を行い、最後に内転筋の皮下切腱を追加するものです。骨に手を加えないので非常に低侵襲な術式です。一般に、除痛効果に優れた手技として認められていますが、当科では多くの症例の検討から、適切な手術適応を選択することによってX線学的な関節修復効果も得ることができる方法として行っています。末期変形性股関節症で人工関節にはまだ若いという症例のうち、増殖性骨形成が旺盛で広い骨接触面が再構築されている、関節接触面の糜爛状骨破壊が強い、疼痛が強い、といった臨床的特徴を持つ場合に応用しています。現在では、年齢や関節症の状況から他の術式が適応になりにくい関節症の中で、本術式のメリットを生かせる限られた患者さんにのみ適応としています。
3. 股関節鏡視下手術について
今日、外科的治療全般において、診断や治療をできる限り低侵襲に行おうとする努力がなされています。整形外科領域における低侵襲手技の代表である関節鏡技術は、膝関節や肩関節において積極的に行われているものの、股関節領域における普及は遅れており、股関節内には自由に操作可能な空間が少ないこと、また、関節が皮膚から非常に深部にあることなどがその主な理由です。当科では、10年以上前から股関節鏡技術を導入し、積極的にFAI(大腿骨寛骨臼インピンジメント)、股関節唇損傷、滑膜性骨軟骨腫症、化膿性股関節炎その他の診断と治療に応用してきました。
股関節唇損傷・大腿骨寛骨臼インピンジメント(FAI)
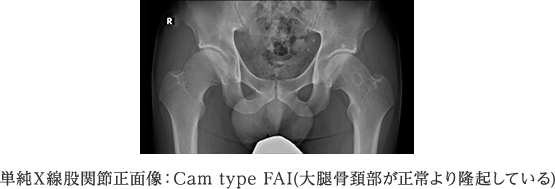
股関節唇損傷に対する考え方も、ここ数年で大きく変化しつつあります。以前は、臼蓋形成不全を伴わない股関節唇損傷の発生メカニズムは明らかではなく、治療としては断裂した関節唇を関節鏡下に切除することにとどまっていました。しかし、近年、多くの関節唇障害が大腿骨頭~頚部と臼蓋辺縁との衝突(インピンジメント)によって発生することが明らかとなりました。
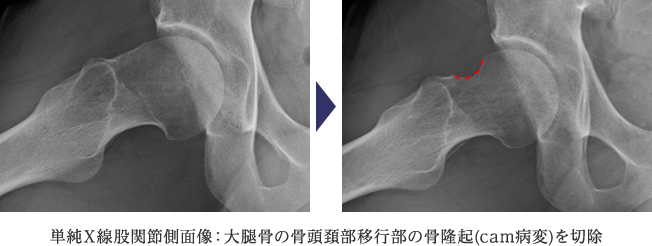
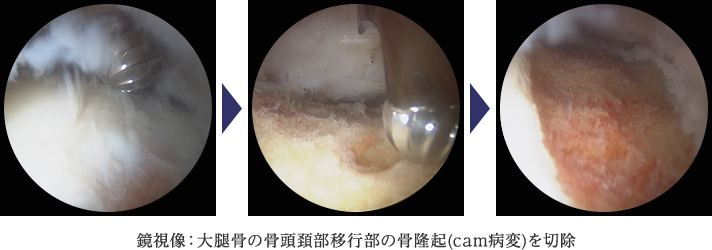
FAIには、大腿骨頭から頚部への移行部が隆起しているCam-typeと臼蓋の被覆が過剰なPincer-typeがあり、骨同士がぶつかり合うことで関節唇や軟骨の損傷を引き起こすのです。関節唇の処置を行うにとどまらず、原因となる骨同士の衝突自体を回避する治療を行います。下に示す症例は、大腿骨頭から頚部への移行部が盛り上がっているという形態異常のために関節唇損傷となったCam-typeと呼ばれるFAIです。この方の場合は右の大腿骨頭から頚部の骨隆起を鏡視下に削り整えるという治療を行いました。
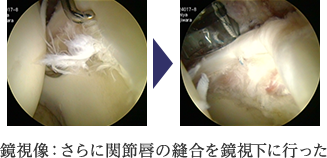
当科では、基本的に股関節鏡を用いて低侵襲に股関節唇縫合術や部分切除術さらには、大腿骨頚部の骨軟骨形成術を行っており、早期に仕事やスポーツに復帰できるよう治療を行っています。傷口は1cm程度のものが2から3箇所程度であります。2009年頃より本格的に股関節鏡視下手術に取り組んでおります。
4. 小児股関節疾患の治療について
小児股関節における代表的な疾患は、発育性股関節形成不全(先天性股関節脱臼)とその治療後の遺残障害、ペルテス病、大腿骨頭すべり症などです。
治療は、当診療班で小児股関節を専門としている雨宮えりか(現在国内留学中)、川口泰彦(調布東山病院、小児股関節専門外来チーフ)と、天神彩乃を中心とした本院の股関節スタッフが連携して行います。手術や入院に際しては、状況に応じて、当院もしくは関連病院のいずれかで行うことを検討します。外来は、基本的には土曜日の小児股関節外来で行います。
先天性股関節脱臼
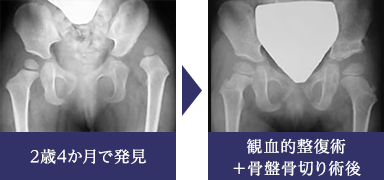
先天性股関節脱臼は、生後3か月検診など早期に発見されたものの多くは外来での装具治療により治癒が期待できますが、発見が遅れたものや脱臼度が強いものでは入院での牽引療法、あるいは手術的な整復術が必要となります。脱臼に合併する臼蓋形成不全が高度の場合は、観血的整復術に加え同時に骨盤骨切り術を行う場合もあります。
先天性股関節脱臼治療後の遺残障害
先天性股関節脱臼治療後の遺残障害としては、大腿骨頭の亜脱臼、変形、壊死、あるいは臼蓋形成不全などがさまざまな程度に混在しています。障害の状況に応じて骨盤骨切り術や大腿骨骨切り術を行いますが、その時期としては3歳から8歳あたりが対象となります。
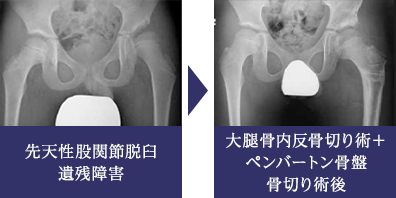
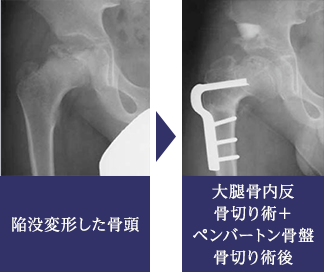
ペルテス病
ペルテス病は成長中の大腿骨頭に、血行障害による壊死を生じる原因不明の疾患です。原則的に外来での装具治療が第一選択となりますが、年齢、壊死部分の重症度、その他の因子を総合的に考慮して手術治療を選択する場合もあります。術式としては、大腿骨の内反骨切り術や骨盤骨切り術から選択されますが、いずれもその目的は、壊死により陥没して球形を失おうとしている大腿骨頭を、まるい臼蓋に深く収めることによって骨頭の球形を維持、あるいは取り戻そうとすることです。
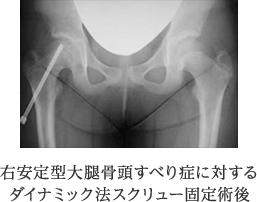
大腿骨頭すべり症
大腿骨頭すべり症は、成長のスピードが増す10~14歳頃に多く、骨頭先端の丸い骨端部が成長線を境として徐々に、あるいは急激に、ずれを生じる疾患です。徐々にずれが進行し、痛みや跛行があっても歩行が可能なものを安定型といい、これに対し、急激にずれが進行して骨端部がぐらぐらとなり、まったく歩行不能となるものを不安定型といいます。
安定型で、ずれの程度が軽いものに対しては、当科では、そのままの位置で1本のスクリュー固定を行っています。この時、スクリューの外側端を骨から長く突出させることにより、骨頭の発育障害を防止しようとするダイナミック法を採用しています。
安定型で、ずれの程度が比較的大きいものに対しては、骨頭より下方で骨切り術を行い、ずれた骨端部を関節内の正しい位置へと呼び戻すような治療法をとっています。基本としているのは転子部での屈曲骨切り術であり、ずれの方向に応じて少々の内反や外反を加味しています。
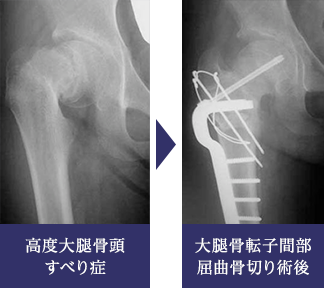
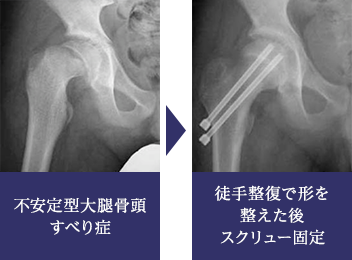
不安定型大腿骨頭すべり症
不安定型大腿骨頭すべり症は、骨端部が安定性を失って股関節内でふらふらしている状態です。このタイプのすべり症は非常に重症型とされ、骨頭壊死など合併症を生じる危険性が高く予後不良とされています。当科では、できる限り骨頭壊死のリスクを低減するとともに、治療後の機能成績を高めるという目的で、全身麻酔下に愛護的に骨端の徒手整復を行った上でスクリュー固定する治療方針をとっています。
診療スタッフ
-

講師
羽山 哲生
-
助教
阿部 敏臣
-

講師
天神 彩乃
-

助教
米本 圭吾
-
助教
小林 一輝
-
小児股関節専門外来
スタッフ 講師
(兼任)非常勤診療医長川口 泰彦
附属病院(本院)専門外来
股関節班 外来担当医スケジュールはこちら
初診の方は、かかりつけ医療機関に紹介状の作成とFAX予約をご依頼いただくとスムーズな受診が可能となります。
なお、再診に関しましては予約制となっております。